Petit manuel pratique pour intégrer les neurosciences à la prise en charge de la douleur au cabinet
Les 10 Trucs pratiques pour appréhender la douleur avec les neurosciences
Ce texte est traduit avec la permission de Ben Cormack expert en gestion de la douleur.
La traduction reste fidèle au texte, mais n’est pas littérale, car j’y ai ajouté en italique quelques idées et références supplémentaires pour renforcer les propos de ce post. Le texte brut intégral en anglais est disponible sur son BLOG.
Les connaissances sur les neurosciences de la douleur se développent rapidement par le biais d’articles et/ou blogs destinés à tout le monde : thérapeutes manuels, coach sportifs, médecins ou chirurgiens.
On pourrait exiger que tout thérapeute manuel doit avoir une compréhension de base sur le fonctionnement de la douleur.
Les opinions sur les neurosciences sont tranchées : soit nous n’en connaissons pas assez, soit nous sommes tombés dans l’excès inverse.
Nous devons d’abord penser à comment appliquer ces découvertes académiques dans la vie pratique du cabinet : autant l’assimilation de toutes ces informations est importante pour nous, mais il est capital de mettre le patient au coeur du débat et de l’aider à intégrer cette avalanche de nouvelles informations scientifiques.
- Les neurosciences nous aident à comprendre ce qu’il NE FAUT PAS DIRE, et non CE QU’IL FAUT DIRE.
En intégrant les neurosciences, nous serons en mesure de comprendre, à quel point nos mots peuvent affecter les patients sur la perception qu’ils ont d’eux même et de leur condition physique.
Trop souvent, par facilité et habitude, nous pouvons encore utiliser des mots qui fragilisent, plutôt que des mots qui rassurent.
Par exemple, vous pouvez éviter un effet nocebo, en restant à l’écart de certains termes (liste non exhaustive) :

- déchirure,
- fissure,
- instabilité ,
- endommagé,
- arthrose,
- déplacé,
- Lésion
- Dysfonction
- Blocage
- hernie discale, déséquilibre, courbure, posture, asymétrie…
Ces mots ont le pouvoir de perturber la perception et la croyance des patients dans leur capacité de récupération et d’autoguérison.
Le concept d’« idées virales » est une bonne image à propos des croyances négatives qui se répandent parmi les gens : elles se comportent comme des virus, elles se multiplient et se transmettent, mutent et créent des maladies. Ne participer pas à la contamination !!
Ce sont des termes inutiles au traitement, car ils ne sont pas corrélés à la douleur : ils n’en sont ni la cause, ni les facteurs prédictifs d’apparition de douleur*.
Ils font surtout peur et de nombreux travaux montrent qu’ils fragilisent le patient, augmentent sa douleur et favorisent le passage à la chronicité : ce sont les drapeaux jaunes du modèle Bio-Psycho-Social*. (Kendall et al 1998, Lee et al 2015, Werti et al 2014, Ramond-Roquin et al. 2015)
 Que dire alors ?
Que dire alors ?
Il n’y a pas de recette miracle, cela demande de la pratique et surtout cela dépend de la personne que l’on a en face de soi.
Commencer par CE QU’IL NE FAUT PAS DIRE est un bon début.
- Se former sur le sujet régulièrement (principe du long life learning)
L’une critique des processus éducatifs actuels en thérapie manuelle (physio, ostéo, chiro..) est que, ni dans la formation initiale, ni dans les cours spécifiques de traumatologie, ne sont abordés les mécanismes sous-jacents de l’expérience de la douleur.
Regarder des vidéos de vulgarisation ou lire des blogs utilisant des concepts de neurosciences, est certainement le strict minimum si l’on veut s’informer. Cela doit être étayé ensuite, par des bases solides sur le fonctionnement de la douleur.
Il ne suffit pas de quelques mots en vogue ou des analogies pour faire passer le message à l’auditoire, surtout quand il a l’habitude de poser des questions pièges.
A ce propos certains ouvrages sont incontournables (Explain Pain, Graded Motor Imagery…), mais les publications scientifiques sur le sujets sont pléthores et utiles pour les anglophones (e.g Nijs et al 2011, Puentedura et al 2012…).
Certains webinars sont disponibles (avec un abonnement) sur des sites comme www.paincloud.com.
Certaines questions de base doivent être bien maitrisées :
- Qu’est ce que la douleur ?
- Comment fonctionne la nociception ?
- Qu’est ce que la sensibilisation centrale ?
- Qu’est ce que la sensibilisation périphérique ?
- Quels sont les mécanismes supra–spinaux impliqués dans l’expérience douloureuse ?
- Que sont la facilitation et l’inhibition descendante ?
- Pourquoi le stress, le contexte, et les émotions peuvent avoir une influence sur l’expérience douloureuse ?
- Comment reconnaître en clinique les mécanismes neurophysiologiques impliqués dans les différents types de douleur?
- Quelles sont les caractéristiques d’une douleur nociceptive, neuropathique, ou d’origine centrale ?
- Qu’est ce qu’un neurotag, la neuromatrice ?
Des formations auprès d’experts (en France ou à l’étranger : NOI group, Cor-Kinetic, Know Pain….) peuvent aussi vous aider à construire progressivement votre bagage.
- L’explication d’un sujet aussi complexe que la douleur demande de la pratique

«Expliquer la douleur» comme un expert peut nous mettre sous pression.
Avant tout, il faut connaître les principes fondamentaux de neurophysiologie, mais ensuite il faut apprendre à les articuler, et cela ne se fait pas en une nuit.
« Si tu n’arrives pas à expliquer les choses simplement, c’est que tu n’en sais pas assez » A. Einstein
De nombreuses études (Louw et al 2011) ont mis en évidence que l’ « enseignement des neurosciences » aux patients, avait un impact sur l’amélioration de la qualité de vie des douleurs chroniques, et de nombreux autres effets positifs (incapacité, catastrophisation, santé mentale, maintient de l’inhibition descendante…).
Ceci étant, une explication complexe délivrée de façon nébuleuse, risque de créer chez le patient du doute et de la confusion dans la compréhension de sa problématique. Et au lieu de diminuer son expérience douloureuse, cela risquera d’envenimer la situation.
Avant de bien le faire avec les patients, entrainez-vous plusieurs fois, en dehors du contexte du cabinet. Affrontez vos amis et vos collègues, pour prendre confiance et forger vos compétences communicationnelles.
Après tout, même les meilleurs enseignants s’entrainent !!
- Les analogies et les métaphores
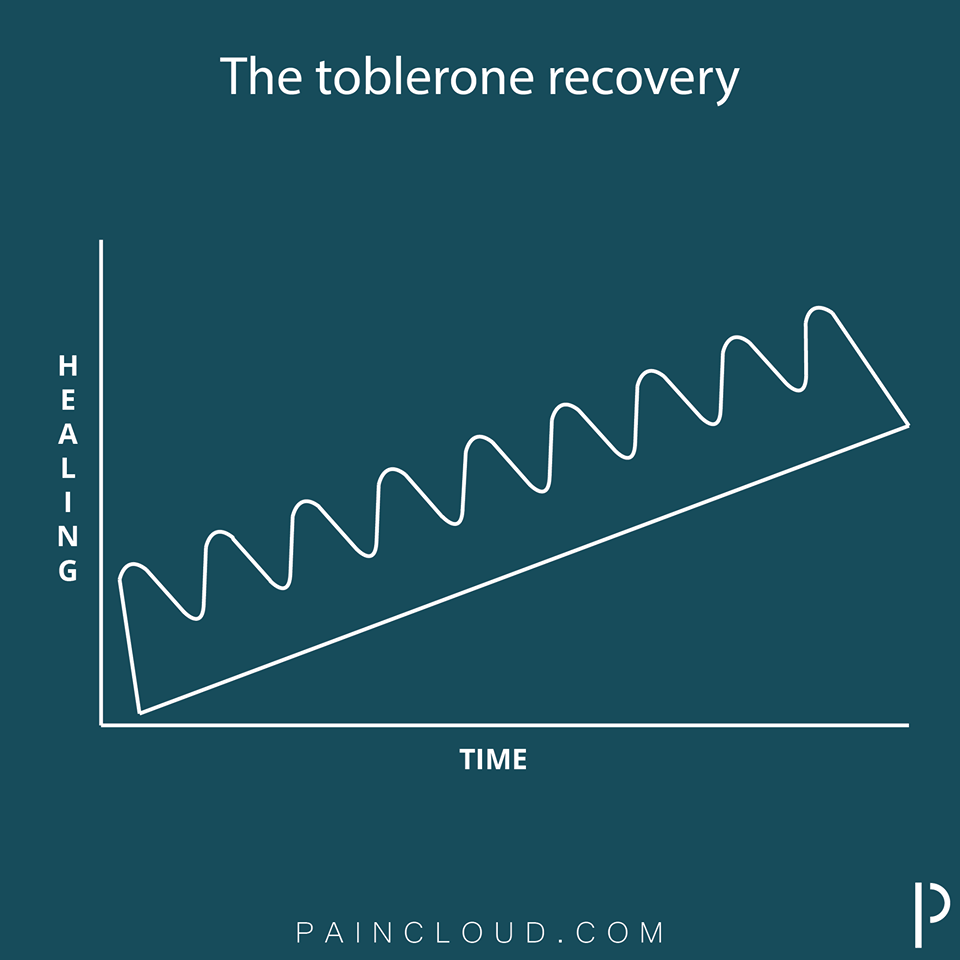
Plusieurs études ont démontré que l’utilisation de ces figures de styles, que nous utilisons dans la vie de tous les jours pour communiquer, sont efficaces pour expliquer la douleur.
Ceci étant elles dépendent de la culture et l’éducation de chacun. Donc si une analogie ne parle pas à un patient, trouvez-en une autre.
Pour cela construisez vos métaphores et analogies, avec vos expériences personnelles. Vous pouvez aussi aller piocher sur les blogs, vidéos, ou alors dans certains livres (Painfull Yarns, Moseley L.)
- Remettez en cause le concept, et surtout pas vos patients
La meilleure façon de ruiner une relation praticien-patient, c’est de faire comprendre au patient qu’il n’a rien compris et qu’il est stupide.
C’est ce qui risque de se passer si vous remettez en cause ce qu’il croit penser. Certaines croyances sont comme de la superglue et si vous y ajouter de la confrontation, cela fait un mélange explosif qui détruira l’alliance thérapeutique.
Remettez en cause le concept, n’hésitez pas à vous excusez vous pour toutes les croyances que nos professions leur ont fait avaler depuis des décennies (médecins, chirurgiens, radiologues, kiné, ostéos, chiros, podologues…). Expliquez leur, qu’à notre décharge, cela ne fait que 15 ans que nous avons fait un bond en terme de neurosciences sur la douleur.
Si cela n’accroche pas, car leurs croyances sont trop ancrées, arrêtez tout, passez à autre chose, vous y reviendrez plus tard avec un autre exemple.
- Demandez à votre patient ce qu’il a compris de ce que vous lui avez dit
« Comment expliqueriez vous à vos amis et à votre famille ce que je viens de vous dire ? » Kieran O’Sullivan
C’est très important de s’assurer que l’information véhiculée soit bien perçue.
Tout malentendu doit être dissipé (espérons-le) avant qu’il ne se transforme en « idée virale » du type « on m’a dit que la douleur était dans ma tête ».
Pour cela il peut être utile d’utiliser certains workbook (Greg Lehman) ou sites (http://www.retrainpain.org/francais). Demander au patient de le lire d’en faire le résumer et de le reporter à sa situation. Félicitez-le du travail de résumé, et apportez quelques informations complémentaires si nécessaire. Puis remettez ces informations dans le contexte du patient afin que cela donne du sens à sa problématique.
- Aucune recette ni protocole – Tout repose sur le patient
Ce qui marche avec une personne ne fonctionnera pas forcément avec une autre.
Certaines stratégies dans le domaine de la psychologie ont mis en avant la mise en exposition progressive.
Pour cela les formations à l’entretien motivationnel permettent de guider le patient vers des buts qu’il fixe lui même en fonction de ses craintes et ses attentes. La thérapie cognitive et fonctionnelle (CFT) utilise ces méthodes et la combine à la thérapie manuelle.
- Le changement de paradigme n’est pas une science exacte et demande du temps
Comme déjà expliqué au point n°5, les croyances sont des ancrages profonds chez le patient, entretenues depuis longtemps par l’environnement social (famille, amis, collègues, thérapeutes, Dr Google…).
C’est rare qu’un patient sorte de votre consultation en ayant changé son point de vue sur sa situation et sur ses croyances.
Cela peut être un processus long et laborieux, et de temps en temps il sera plus simple pour certains patients de ne se reposer que sur vos traitements manuels passifs que d’entamer un changement.
- Le déclic du patient ne se fera pas forcément en votre présence
« It make sense », c’est ce que les patients disent de façon spontanée à la fin des consultations auxquelles j’ai assisté durant les workshop de Peter O’Sullivan. Cela m’a semblé si facile en apparence, mais de retour au cabinet il m’a fallu beaucoup de temps avant que ce moment se passe pendant la consultation.
Le plus souvent les patients ont une illumination à distance de la consultation, ils vous le témoigneront après : le changement de concept est un processus mystérieux qui peut se faire avec des déclics encore plus étranges.
- On ne peut pas parler de tolérance à un tissu anatomique
L’un des éléments du modèle Bio-Psycho-Social* est le Bio comme biologique.
On peut aider les patients à leur faire prendre conscience de leur capacité bioplastique et du fait qu’il ne sont pas fragiles, mais cela ne signifie pas qu’ils vont accroitre d’un seul coup leur possibilité de mouvement.
C’est facile de comprendre le principe d’action : plus on bouge, plus il est facile de bouger de façon fluide et sécuritaire.
Mais on ne peut pas expliquer ce principe directement aux tissus anatomiques qui empêchent ce mouvement à cause de la douleur.
Cela serait plus facile si on pouvait parler directement de tolérance au tissu anatomique, mais on s’adresse au patient.
Le but du travail sera de faire comprendre au patient que par la mise en situation progressive (pacing and graded exposure) il pourra : diminuer sa sensibilisation nerveuse et augmenter la tolérance à la contrainte mécanique.
Pour cela les experts maniant les neurosciences et la prise en charge de la douleur vous donneront des applications pratiques dans différents domaines :
 Ben Cormack : Neurosciences et pratique clinique du mouvement
Ben Cormack : Neurosciences et pratique clinique du mouvement
Philip Moulaert : Prise en charge des douleurs neurogéniques aigües et chroniques selon les Neurosciences.
Todd Hargrove : Neurosciences et méthode Feldenkrais
Greg Lehman : Réconciliation Neurosciences et Biomécanique
Eyal Lederman : Réhabilitation Neuro-Musculaire
Peter O’Sullivan : Thérapie Cognitive et Fonctionnelle, le plus complet à mon sens.
- Le Modèle Bio-Psycho-Social* est une minorité dans les médias sociaux
Pour les attentifs, j’avais dit 10 conseils et c’est le 11ième.
On pourrait penser que les médias sociaux sont inondés de neuroscience de la douleur, pour le plaisir de certains et le malheur des autres. Mais il suffit de regarder la réalité d’internet ou des formations, et c’est la douche froide : le monde actuel biomédical et son enseignement mettent encore en avant uniquement les facteurs biomécaniques et structurels dans la prise en charge de la douleur.
* Un post spécial sera consacré à la douleur et au modèle BPS de la prise en charge de la douleur.

Je suis ostéopathe, d’abord clinicien et puis mon parcours m’a amener a participer à des projets de recherche et d’enseignement.
A la sortie de mes études, remplies de dogmes thérapeutiques de la SEO (sainte église ostéopathique), je ne savais pas faire grand chose, et je ne comprenais pas pourquoi mes traitements fonctionnaient ou pas. Cette approche ne convenait pas à ma démarche d’analyse critique. J’ai donc choisi de suivre un parcours plus universitaire et je me suis plongé dans l’Evidence Base Medecine en participant à des publications d’articles scientifiques et en travaillant sur des projets de recherches (toujours en cours). Et je me suis rendu compte que comme dans le monde de l’ostéopathie, la médecine était aussi pleines de fausses croyances, et que leur modèle biomédical de la prise en charge de la douleur ne convenait pas vraiment.
C’est dans les neurosciences que j’ai pu enfin trouvé la voie du milieu entre tradition et sciences biomédicales.
Je me suis donc intéressé aux mécanismes neurophysiologiques de la douleur et grâce au courant Australien très en pointe (Robert Elvey, Lorimer Moseley, David Butler, Peter O’sullivan…) j’ai trouvé un intérêt particulier à prendre en charge la douleur sur le modèle bio-psycho-social, en portant un intérêt particulier aux douleurs du nerf (neuropathique). Dans le suivi des travaux d’Elvey, c’est en 2007 que j’ai eu la chance de rencontrer et suivre un élève de Bob Elvey, Philip Moulaert que j’assiste maintenant.
Durant mes différentes formations à l’étranger je me suis rendu compte qu’il y a avait peu de français. Je me suis aussi rendu compte que la langue était un barrage à l’arrivée des découvertes révolutionnaires de ces 15 dernières années, qui sont en train de changer la thérapie manuelle. Je voulais partager cela avec les thérapeutes manuels qui sont intéressés par ces informations mais qui n’ont pas le temps ou la compétence pour s’informer sur le sujet.
Les post sur ce blog auront donc deux buts :
• apporter des informations à jour sur la douleur et la thérapie manuelle,
• susciter l’analyse critique de notre pratique au vu des meilleurs niveaux de preuves disponibles


 Que dire alors ?
Que dire alors ? 

