Le FEU bio-psycho-social de la douleur et son COUVERCLE
Un schéma métaphorique de compréhension de la douleur et un outil de neurosciences.
Les études épidémiologiques montrent que la biomécanique, l’anatomie, les anomalies tissulaires ne sont pas des facteurs prédictifs de la douleur, ils sont peu ou pas associés à la douleur:
- Les discopathies, déchirures annulaires et arthrose facettaires ne sont pas prédictifs de lombalgie (McCullough 2012 ; Brinjinkji et al 2015, Nakashima 2015) ;
- Par exemple, sur une population définie, les hernies discales sont associées à un risque 2 fois moins important d’apparition de lombalgie (Jarvik 2005) !!!
- La posture n’est pas associée à la douleur et n’en est pas un facteur prédictif d’apparition : que ce soient aussi bien les asymétries posturales rachidiennes (thoracique, lombaire) (Lederman 2010) ou la forme des courbures vertébrales (Christensen et Hartvigsen 2008) ;
- La posture assise (Richard 2016) ni même encore le fait de rester longtemps assis au quotidien (Roffey 2010, Chen 2009) ne sont des facteurs de risques d’apparition de douleur ;
- La souplesse musculaire des ischio-jambiers et/ou du psoas n’a pas de relation avec les douleurs lombaires (Hellsing 1988)
- Et bien d’autres facteurs structurels comme : la position du bassin, la différence de longueur de jambes, l’hyperlordose ne sont pas associées aux douleurs lombaires ( Nourbakhsh et Arab 2002)
Ce sont nos facteurs constituants et même s’ils peuvent parfois être des facteurs de risques (MacAullife et al 2016, Brinjinkji et al 2016) , ils sont insuffisants pour être responsables de la douleur. On peut les voir comme le petit bois d’allumage, qui est nécessaire mais pas suffisant pour allumer un feu (métaphore empruntée à Greg Lehman).
En revanche, la littérature scientifique nous montre que la fatigue, le manque de sommeil, la surcharge psychique (Auvinen 2010, Jarvik et al 2005, Paanalahti 2016), sont des facteurs prédictifs d’apparition de la douleur. Ils représentent l’allumette qui allume le feu et qui déclenche la douleur.
Les croyances négatives, la peur-évitement du mouvement, la thérapie manipulative passive, sont des facteurs d’entretien et de passage à la chronicité (Kendall 1998, Ramond Roquin 2015, Wertli et al 2014)
Rapporté au modèle Bio-Psycho-Social de la douleur (Loeser, Turk, Moseley) :
- Les différentes flammes sont les composantes de la douleur : (incluant nociception, croyances, attitudes environnement social etc..)
- On alimente ces flammes en soufflant dessus de différentes façons (schéma ci-dessous)
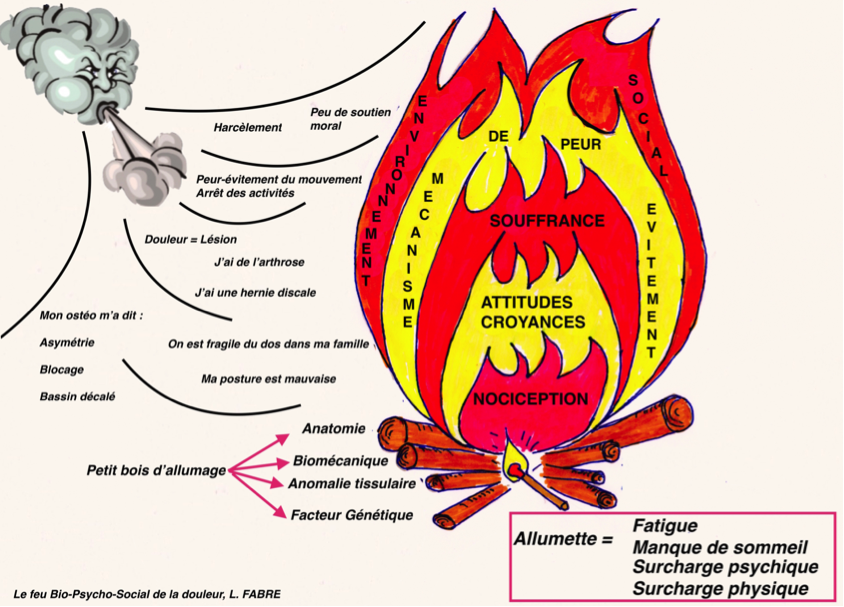
Ce schéma peut être un outil utile à différents niveaux :
D’abord pour les patients. Quand une douleur apparaît, cela leur permet d’identifier dans quel contexte la douleur est apparue:
- En période de fatigue (en ce moment je travaille trop, je n’ai pas eu de vacances)
- Y a t-il eu un manque de sommeil récemment (je n’ai pas beaucoup, ni bien dormi ces derniers temps)
- Une surcharge physique (j’ai repris le footing en courant 2 heures d’un coup alors que d’habitude je n’ai pas l’habitude de faire autant de sport)
- Une surcharge psychique (y a-t-il eu un contexte plus difficile de stress psychique récemment)
Tous ces contextes sont des facteurs de sensibilisation du système nerveux qui peuvent allumer l’alarme en déclenchant le feu de la douleur. Dans ces cas là il ne sert à rien d’essayer d’identifier une défaillance mécanique (bassin bloqué, décalé etc..) mais essayer de voir sur quel contexte je vais pouvoir agir.
Le thérapeute manuel pourra vous aider à mettre un COUVERCLE (image ci dessous) sur le feu :
- Il donnera du sens à votre douleur en vous donnant des outils pour comprendre votre douleur (la douleur n’est pas synonyme de blessure ou de blocage) et vous faire sentir ce qu’il se passe dans votre corps;
- En fonction de votre condition il vous permettra de gérer au mieux cette situation en vous donnant les meilleures options de mouvement adapté et cohérent avec vos sensations ;
- Son action manipulative vous permettra de changer votre perception corporelle : diminution de la douleur, de la raideur, et augmentation de l’amplitude de mouvement, afin d’optimiser le temps de votre récupération.

Pour les thérapeutes manuels ce schéma peut aussi être utile :
- Pour comprendre le contexte et comprendre avec le patient l’apparition du symptôme : laissez le raconter son histoire afin de saisir quels sont les facteurs psycho-sociaux qui ont pu participer à l’apparition de son symptôme ;
- Pour comprendre le degré de sensibilisation du signal d’alarme avec toutes ces composantes ;
- Pour évaluer le « petit bois » et avoir une notion du terrain du patient ;
- Pour mettre un couvercle sur le feu par un choix de technique et une stratégie thérapeutique adaptée : éducations aux neurosciences ( gestion des croyances : la douleur est une alarme que l’on peut moduler), mise en exposition progressive, utilisation de focus externes ou internes, autoperception corporelle, offrir des options et non des corrections etc..
- Et surtout ne pas souffler dessus avec des mots alarmistes, des croyances limitantes ou des pensées virales : changer vos mots et vous changerez leurs maux !!
Références :
Auvinen . Is insufficient quantity and quality of sleep a risk factor for neck, shoulder and low back pain? A longitudinal study among adolescents. Eur Spine J (2010) 19:641–649
Brinjkji et al. Systematic Literature Review of Imaging Features of Spinal Degeneration in Asymptomatic Populations. Am JNR 2015. http://dx.doi.org/10.3174/ajnr.A4173
Christensen ST, Hartvigsen J 2008. Spinal curves and health: a systematic critical review of the epidemiological litera- ture dealing with associations between sagittal spinal curves and health. J Manipulative Physiol Ther, 31(9):690 –714.
Hellsing AL 1988c. Tightness of hamstring- and psoas major muscles. A prospective study of back pain in young men during their military service. Ups J Med Sci, 93(3):267– 276.
Jarvik JG, Hollingworth W, Heagerty PJ, et al. Three-year incidence of low back pain in an initially asymptomatic cohort: clinical and imaging risk factors. Spine 2005;30:1541– 48; discussion 1549
Kendall N.A.S, Linton S.J., et al. (1998) Psychosocial Yellow Flags for acute low back pain: ‘Yellow Flags’; as an analogue to ‘Red Flags’; Europ. Journ. of Pain 2(1):87-89
Loeser, J. (1982) Concepts of pain. In Stanton-Hicks, M. & Boas, R. (Eds), Chronic Low-back Pain (pp 145-148). New York : Raven Press
Mc Auliffe et al. Can ultrasound imaging predict the development of Achilles and patellar tendinopathy? A systematic review and meta-analysis. Br J Sports Med. 2016 Dec;50(24):1516-1523
McCullough et al Radiology: Volume 262: Number 3—March 2012 https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3285226/
Nourbakhsh et Arab. Relationship Between Mechanical Factors and Incidence of Low Back Pain . J Orthop Sports Phys Ther 2002;32:447–460.
Paanalahti, K., Wertli, M.M., Held, U. et al. . Spinal pain—good sleep matters: a secondary analysis of a randomized controlled trial . Eur Spine J (2016) 25: 760.
Ramond-Roquin A, Bouton C, Bègue C, Petit A, Roquelaure Y and Huez J-F . Psychosocial risk factors, interventions, and comorbidity in patients with non-specific low back pain in primary care: need for comprehensive and patient-centered care. Front. Med. 2015 ; 2:73.
Richards KV, Beales DJ, Smith AJ, O’Sullivan PB, Straker LM. Neck Posture Clusters and Their Association With Biopsychosocial Factors and Neck Pain in Australian Adolescents. Phys Ther. 2016 Oct;96(10):1576-1587.
Roffey DM, Wai EK, Bishop P, Kwon BK, Dagenais S. Causal assessment of occupational sitting and low back pain: results of a systematic review. Spine J. 2010 Mar;10(3):252-61.
Turk, DC & Flor, H. (1999) Chronic Pain: a behavioural perspective. In Gatchel, RJ. & Turk, DC. (Eds). Psychosocial Factors in Pain: Critical Perspective (p18-34). New York: Guilford Press
Wertli, MM. et al. The role of fear avoidance beliefs as a prognostic factor for outcome in patients with non specific low back pain: a systematic review. Spine J. 2014;14(5):816-36.

Je suis ostéopathe, d’abord clinicien et puis mon parcours m’a amener a participer à des projets de recherche et d’enseignement.
A la sortie de mes études, remplies de dogmes thérapeutiques de la SEO (sainte église ostéopathique), je ne savais pas faire grand chose, et je ne comprenais pas pourquoi mes traitements fonctionnaient ou pas. Cette approche ne convenait pas à ma démarche d’analyse critique. J’ai donc choisi de suivre un parcours plus universitaire et je me suis plongé dans l’Evidence Base Medecine en participant à des publications d’articles scientifiques et en travaillant sur des projets de recherches (toujours en cours). Et je me suis rendu compte que comme dans le monde de l’ostéopathie, la médecine était aussi pleines de fausses croyances, et que leur modèle biomédical de la prise en charge de la douleur ne convenait pas vraiment.
C’est dans les neurosciences que j’ai pu enfin trouvé la voie du milieu entre tradition et sciences biomédicales.
Je me suis donc intéressé aux mécanismes neurophysiologiques de la douleur et grâce au courant Australien très en pointe (Robert Elvey, Lorimer Moseley, David Butler, Peter O’sullivan…) j’ai trouvé un intérêt particulier à prendre en charge la douleur sur le modèle bio-psycho-social, en portant un intérêt particulier aux douleurs du nerf (neuropathique). Dans le suivi des travaux d’Elvey, c’est en 2007 que j’ai eu la chance de rencontrer et suivre un élève de Bob Elvey, Philip Moulaert que j’assiste maintenant.
Durant mes différentes formations à l’étranger je me suis rendu compte qu’il y a avait peu de français. Je me suis aussi rendu compte que la langue était un barrage à l’arrivée des découvertes révolutionnaires de ces 15 dernières années, qui sont en train de changer la thérapie manuelle. Je voulais partager cela avec les thérapeutes manuels qui sont intéressés par ces informations mais qui n’ont pas le temps ou la compétence pour s’informer sur le sujet.
Les post sur ce blog auront donc deux buts :
• apporter des informations à jour sur la douleur et la thérapie manuelle,
• susciter l’analyse critique de notre pratique au vu des meilleurs niveaux de preuves disponibles



[…] Le FEU bio-psycho-social de la douleur et son COUVERCLE […]
[…] http://blog.cfpco.fr/index.php/2017/07/02/le-feu-bio-psycho-social-de-la-douleur-et-son-couvercle/ […]