Améliorer l’efficacité de vos techniques manuelles en étant conscient de l’effet placebo : effets spécifiques et non spécifiques
C’est l’histoire d’un patient qui vient me consulter pour une lombalgie apparue depuis 2 semaines.
Il me raconte qu’il a eu une lombalgie chronique pendant 20 ans, sans qu’aucune solution ne lui apporte une amélioration durable (kiné, ostéos, chiros, rebouteux…).
Jusqu’au jour ou il attérit en médecine physique dans un hôpital publique.
Le chef de service lui propose d’être inclus dans une étude qui compare l’efficacité de deux thérapies manuelles sur la lombalgie chronique et sub-aigüe effectué par des ostéopathes (Essai Randomisé Contrôlé).
Après la première séance où il avait l’impression que le thérapeute le touchait très doucement, il a commencé à se sentir mieux très vite. Il a appelé sa femme pour lui dire que c’était probablement une nouvelle technique, car on ne l’avait jamais touché cela, de façon si douce, et qu’il avait tout de suite senti des effets. Peut être c’était enfin le bon traitement… Il a suivi les 6 séances du protocole, avec 6 ostéopathes différents à chaque fois, et après la fin des séances, il n’a plus jamais eu mal au dos pendant 4 ans jusqu’à cette fameuse consultation où il me rencontre.
Il s’avère que je faisais partie de l’étude dont il me parle, et que j’étais en charge de construire l’un des 2 protocoles de thérapie manuelle, ainsi que de former les ostéopathes à pratiquer ce protocole sur les patients. Quand je lui ai demandé de me décrire ce qu’il avait eu comme intervention, il me décrit le protocole que j’avais construit…En l’occurrence j’avais construit le protocole placebo de l’étude.
Bien évidemment à l’échelle d’une étude, un cas ne signifie rien, l’étude n’est pas finie et les résultats sont toujours en cours d’analyse…
Le point important pour moi dans cette histoire c’est que la vie nous met toujours devant des challenges et qu’elle nous offre des piqures de rappel d’humilité : après plusieures années à construire une étude pour évaluer les effets de l’ostéopathie (mon métier !!) sur la lombalgie chronique, il faut qu’un patient vienne dans mon cabinet me dire que le protocole placebo lui a réglé son problème chronique de 20 ans.
Du coup je me suis dit qu’un court billet de blog sur le placebo serait le bienvenu. Il a été construit à partir des 4 papiers suivants : Bialosky 2017, Testa 2016, O’Keeffe 2016 et Morral 2017.
C’est quoi l’effet Placebo ?
Traditionnellement le placebo a une connotation négative impliquant une intervention inerte sans effet thérapeutique. Les traitements placebo (concernant la douleur) sont associés à une analgésie corrélée à une réponse neurophysiologique active dans les régions corticales supérieures et dans la moelle.
Les recherches montrent que de multiples processus de modulation de la douleur endogène se déclenchent en réponse aux attentes « d’être soigné ». (Bialosky 2017)
Le placebo (du latin «je plairai») est créé par un contexte psycho-social susceptible d’influencer positivement le cerveau du patient (Benedetti 2013)
Comment on le quantifie ?
La première quantification de l’effet placebo date d’un article de Beecher en 1955. Il étudia plus de 1000 patients sur 15 études différentes, tout symptômes confondus et estima l’effet du placebo à 35,2% (+/- 2,2%).
A l’époque Beecher n’avait pas tous les outils méthodologiques pour le quantifier de façon précise et cette estimation fut démystifiée 40 ans plus tard (Kienle et Kiene 1997).
Les auteurs avancèrent d’autre phénomènes qui contribuent à la diminution des symptômes entre les différentes mesures : « L’amélioration spontanée » (ou histoire naturelle du symptôme), la « fluctuation des symptômes », et plein d’autres termes un peu barbares (dont on reparle plus bas) pour toute personne qui n’est ni statisticien ni épidémiologiste .
Récemment Morral et al 2017 ont proposé un modèle de compréhension des effets d’un traitement en prenant en compte l’effet placebo en fonction des différents types d’essai clinique.
J’essaie de résumé ci dessous (l’article est en espagnol, je ne parle pas l’espagnol mais le langage scientifique est identique, je pense avoir compris le principal, quand j’étais perdu, je suis allé récupérer les infos directement dans les références)
Dans le cas on l’on prend 3 groupes de patients inclus dans un essai thérapeutique.
- Un groupe qui ne reçoit aucun traitement;
- Un groupe à qui on administre un traitement placebo;
- Un groupe à qui on administre le vrai traitement.
Voilà ce que l’on obtient si on mesure l’amélioration (en ordonnée sur le graphique) chez tous les patients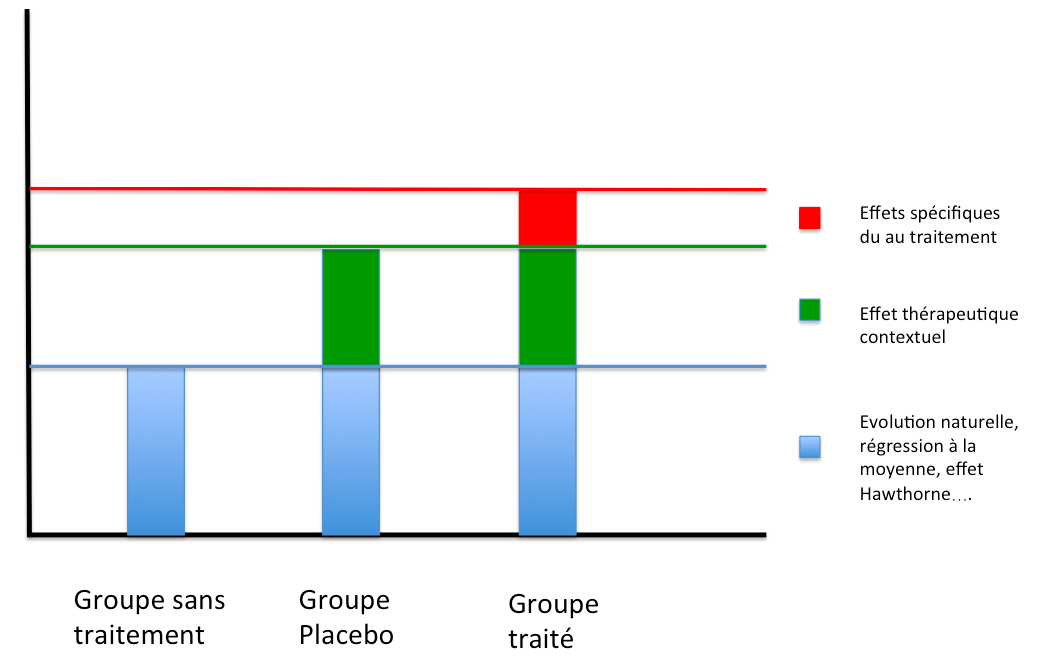
Traduit de Morral et al 2017.
Cette situation permet de différencier les résultats dus spécifiquement au traitement, ceux dus au contexte thérapeutique (effet placebo) et ceux qui se produisent naturellement dans toute participation à un essai clinique.
- L’amélioration pour le groupe qui ne reçoit aucun traitement est quantifiée en bleue (schéma ci dessus).
Elle peut être attribuée à plusieurs phénomènes connus :
- L’évolution naturelle du symptôme : Un patient qui présente un symptôme douloureux a une probabilité quelques jours après de décrire de toute façon une douleur moindre ou une amélioration spontanée.
- L’effet Hawthorn : effet du à la modification du comportement du patient car il participe à une étude.
- La régression a la moyenne : la grande variabilité (mesure très haute ou très basses) donne l’illusion que la variabilité statistique des mesures ultérieures est une amélioration sous traitement.
Il existe d’autres effets complexes attribués à cette amélioration que je ne pourrais (ni ne saurais) pas décrire ici.
2. L’amélioration quantifiée en vert, est observée en plus de l’amélioration bleue dans le groupe qui reçoit un traitement placebo.
Elle est attribuable directement à l’ « effet contextuel psycho-social susceptible d’influencer positivement le cerveau du patient »
Testa et Rossettini 2016 détaillent dans leur article tous ces facteurs du rituel thérapeutique influençant ces effets non spécifiques participant à l’effet placebo.
Voici une liste non exhaustive :
L’image perçue par le patient du thérapeute : diplôme du praticien, l’expertise du praticien, façon de s’habiller, la réputation.
Un praticien en blouse qui a l’air de savoir ce qu’il fait augmente l’effet non-spécifique.
Comportements et croyances du praticien : L’enthousiasme et l’optimisme du praticien auront un effet Pygmalion.
Les patients apprécient les thérapeutes qui encouragent à poser des questions et qui répondent clairement concernant le pronostic et le traitement.
Les attentes, les préférences et les expériences passées du patient
Tenir compte de ces facteurs augmente les chance de résolution du symptôme.
Quels sont les attentes de nos patients ?
Il est évident que leur attente principale est le plus souvent de soulager leur douleur, ceci étant quand on analyse les attentes des patients (en activité) souffrant de lombalgie, ils attendent (Yelland 2011) dans cet ordre d’importance :
- Une amélioration fonctionnelle,
- Une augmentation de la force et de l’amplitude des mouvements,
- Une augmentation des connaissances acquises,
- Un changement d’attitude positif
Pour les patients en arrêt de travail, leur attente principale (après le soulagement) est de retourner au boulot.
Ensuite tous les patients attendent aussi :
- D’être pris au sérieux et d’être respecté et écouté;
- D’avoir un diagnostique précis expliqué avec confiance;
- D’être bien accompagné et pris en charge avec des bons conseils.
Il est bon d’avoir ces notions en tête quand on prend en charge un patient, pour ne pas se focaliser uniquement sur le soulagement de la douleur.
L’interaction patient – praticien :
Le mode de communication verbal et non verbal peut augmenter l’effet placebo.
Une écoute active, un temps d’écoute plus long que le temps de traitement manuel, encourager le patient, utiliser un vocabulaire adapté au patient avec des touches d’humour augmente l’effet placebo.
Répéter les phrases importantes du patient en complétant ou en demandant des précisions font que le patient se sent plus écouter et offrent des meilleurs résultats que des questions fermées, le patient à l’impression d’avoir dit ce qui lui semblait important.
L’utilisation de messages en rapport avec l’effet antalgique : « cette technique est efficace pour diminuer la douleur »
La communication non verbale encourage aussi le placebo (geste, posture, expression faciale : sourire …)
Les facteurs organisationnels et environnementaux : la ponctualité, l’ambiance du cabinet (sons, odeur, couleur, plantes, œuvre d’art…)
Tous ces facteurs pourrait aussi être regroupés sous le terme d’ALLIANCE THERAPEUTIQUE qui font que dans un contexte clinique particulier peut ce créer une ALCHIMIE entre le contexte psychosocial du patient et le contexte psychosocial du praticien (O’Keefe 2016)
Voici en « tips » les 10 trucs que les patients n’aiment pas et que nous faisons trop souvent (Holopainen et al. 2018) :
- Les interrompre ou ne pas les écouter;
- Ne pas prendre en compte leurs attentes;
- Leur donner des explications qui font flipper;
- Ne pas leur expliquer clairement la situation;
- Ne pas leur fournir de stratégie;
- Ne pas les impliquer dans la stratégie;
- Les blâmer pour leur problème;
- Ne pas leur écrire les consignes;
- Etre presser et ne pas les suivre;
- Leur fournir des sur-traitements inutiles.

3. Enfin l’amélioration quantifié en rouge (toujours sur le schéma ci-dessus) est observée en plus de l’amélioration en bleu et en vert, dans le groupe qui reçoit un traitement.
Elle peut être attribuée aux effets dits « spécifiques du traitement »
Bien que l’on appelle cela effet spécifique, il faut garder à l’esprit :
3.1 Que le toucher thérapeutique entraine des effets généraux (et non spécifique à une technique en particulier) : analgésie placebo, réponse endocrinienne (endorphines, ocytocine), désensibilisation du système nerveux (inhibition de la nociception), effets sur le système nerveux autonome (pour plus d’infos je fais une conférence sur l’effet des manipulations…) et il y a un article de blog disponible ici.
3.2 Que si l’on ajoute les améliorations du groupe sans traitement et du groupe placebo (bleu et vert), elle correspond à l’amélioration due à des effets qui sont non spécifiques au traitement
On se rend compte que ces effets non-spécifiques sont bien plus importants que les effets spécifiques au traitement (schéma ci dessous) :
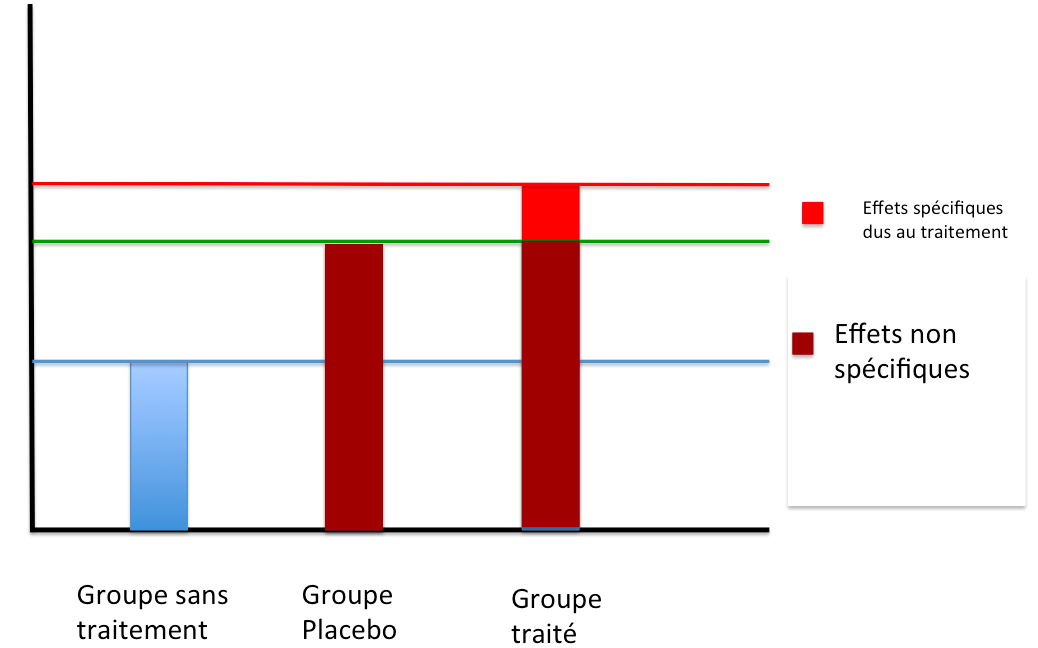
Traduit de Morral et al 2017
Aujourd’hui les effets contextuels sur l’amélioration de la douleur sont mesurables et mesurés dans de nombreuses symptomatologies.
Par exemple Zou et al 2016 ont mesuré les tailles d’effets des traitements des douleurs chez les patients présentant de l’arthrose de genou. Ils se sont rendus compte que tout traitement confondu (ains, paracétamol, corticoïdes, lavage, acupuncture, injections…) les effets contextuels étaient responsables de 75% de l’efficacité du traitement !!!! (figure ci-dessous).
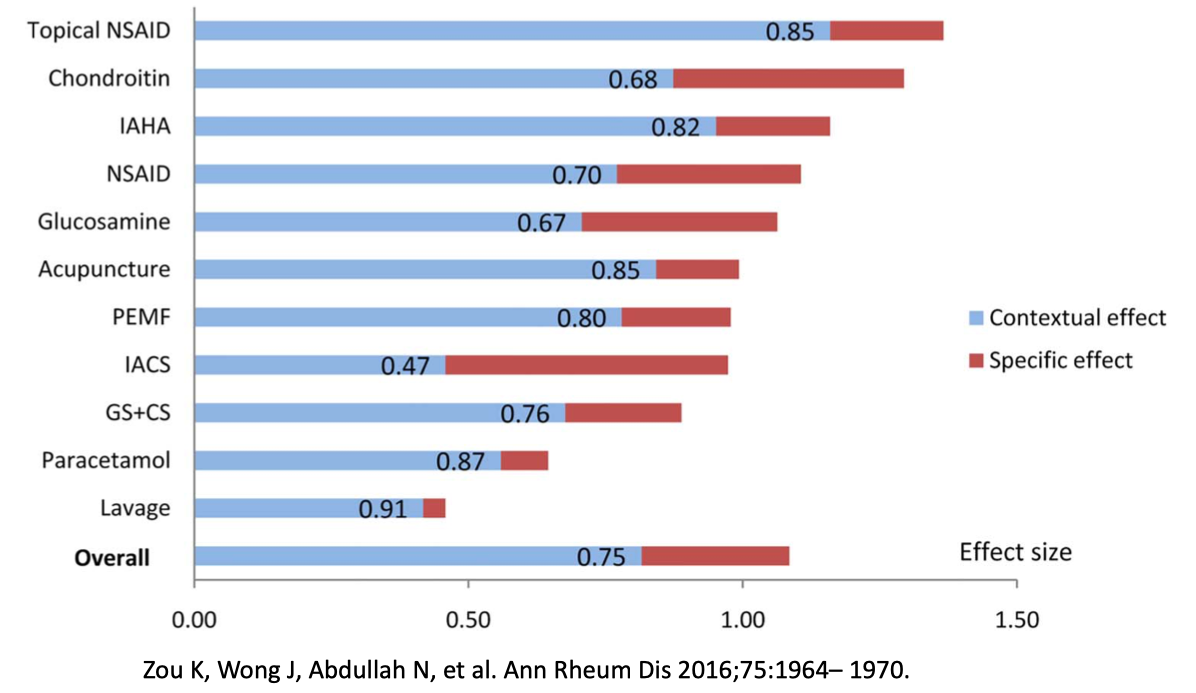
Transposé à nos consultations, on comprend bien que l’effet spécifique de notre traitement est finalement minime comparé aux effets non spécifiques et donc qu’il serait plus logique de mettre l’accent sur les facteurs qui ont une influence sur tous ces effets non-spécifiques.
La méta-analyse de Menke et al 2014 montrait dans la prise en charge de la douleur en thérapie manuelle, les effets contextuels étaient responsables de :
- 66% de la variation de la douleur chez les patients présentant une douleur chronique;
- 81% de la variation de la douleur chez les patients présentant une douleur aigüe.
En conclusion je cite une partie de la conclusion de l’article de Berna et al 2011 :
« L’effet placebo illustre la complexité des interactions entre mécanismes psychologiques et neurobiologiques (…) l’effet placebo est un outil thérapeutique important quand il accroît l’efficacité d’un traitement spécifique. Le clinicien doit savoir se servir de ce puissant levier qui mobilise les ressources internes du patient pour accroître l’efficacité du traitement qu’il prescrit. Ceci passe par une bonne connaissance des attentes et des expériences antérieures du patient »
Bibliographie :
Beecher H.K., (1955) : « The powerful placebo ». JAMA ; 159 : 1602-1606.
Benedetti F, Amanzio M. Mechanisms of the placebo response. Pulm Pharmacol Ther 2013;26:520e3.
Berna C et al. Effet placebo analgésique: apport des neurosciences. Rev Med Suisse 2011; 7: 1390-3
Bialosky et al Placebo Mechanisms of Manual Therapy: A Sheep in Wolf’s Clothing? J Orthop Sports Phys Ther 2017;47(5):301-304.
Holopainen R, Piirainen A, Heinonen A, Karppinen J, O’Sullivan P. From “Non‐encounters” to auto- nomic agency. Conceptions of patients with low back pain about their encounters in the health care system. Musculoskele- tal Care. 2018;16:269–277
Kienle GS, Kiene H. (1997). The powerful placebo effect : fact or fiction ? J Clin Epidemiol, 50, 1311-1318.
Morral et al. Placebo effect and therapeutic context: A challenge in clinical research. Med Clin (Barc). 2017;149(1):26–31
Menke JM. Do manual therapies help low back pain? A comparative effectivenessmeta-analysis. Spine(PhilaPa 1976). 2014;39(7):E463–72.
O’Keeffe M et al 2016. What Influences Patient-Therapist Interactions in Musculoskeletal Physical Therapy? Qualitative Systematic Review and Meta-Synthesis, Physical Therapy. 2016 ; 96 (5) : 609–622
Testa M, Rossettini G, Enhance placebo, avoid nocebo: How contextual factors affect physiotherapy outcomes, Manual Therapy (2016),
Yelland M. (2011) What do patients really want?, International Musculoskeletal Medicine, 33:1, 1-2, DOI: 10.1179/175361511X12965803070667
Zou K, Wong J, Abdullah N, et al. Ann RheumDis 2016;75:1964– 1970.

Je suis ostéopathe, d’abord clinicien et puis mon parcours m’a amener a participer à des projets de recherche et d’enseignement.
A la sortie de mes études, remplies de dogmes thérapeutiques de la SEO (sainte église ostéopathique), je ne savais pas faire grand chose, et je ne comprenais pas pourquoi mes traitements fonctionnaient ou pas. Cette approche ne convenait pas à ma démarche d’analyse critique. J’ai donc choisi de suivre un parcours plus universitaire et je me suis plongé dans l’Evidence Base Medecine en participant à des publications d’articles scientifiques et en travaillant sur des projets de recherches (toujours en cours). Et je me suis rendu compte que comme dans le monde de l’ostéopathie, la médecine était aussi pleines de fausses croyances, et que leur modèle biomédical de la prise en charge de la douleur ne convenait pas vraiment.
C’est dans les neurosciences que j’ai pu enfin trouvé la voie du milieu entre tradition et sciences biomédicales.
Je me suis donc intéressé aux mécanismes neurophysiologiques de la douleur et grâce au courant Australien très en pointe (Robert Elvey, Lorimer Moseley, David Butler, Peter O’sullivan…) j’ai trouvé un intérêt particulier à prendre en charge la douleur sur le modèle bio-psycho-social, en portant un intérêt particulier aux douleurs du nerf (neuropathique). Dans le suivi des travaux d’Elvey, c’est en 2007 que j’ai eu la chance de rencontrer et suivre un élève de Bob Elvey, Philip Moulaert que j’assiste maintenant.
Durant mes différentes formations à l’étranger je me suis rendu compte qu’il y a avait peu de français. Je me suis aussi rendu compte que la langue était un barrage à l’arrivée des découvertes révolutionnaires de ces 15 dernières années, qui sont en train de changer la thérapie manuelle. Je voulais partager cela avec les thérapeutes manuels qui sont intéressés par ces informations mais qui n’ont pas le temps ou la compétence pour s’informer sur le sujet.
Les post sur ce blog auront donc deux buts :
• apporter des informations à jour sur la douleur et la thérapie manuelle,
• susciter l’analyse critique de notre pratique au vu des meilleurs niveaux de preuves disponibles



