Comment ne plus vous sentir coupable ou impuissant face à la douleur persistante de votre patient ?

Une ostéopathe installée depuis moins d’un an me témoignait récemment son mal-être et sa difficulté à gérer certaines situations : « A 60 euros la séance, il y a intérêt que ça marche !! » lui retorquait une patiente avant même le début de sa séance.
Ces situations sont celles où le patient attend un geste miraculeux , qu’on lui fixe son corps-objet sans qu’il n’ait besoin de rien faire.
Pourquoi ces patients ont-ils ces attentes-là, qui a bien pu leur faire croire cela ?
J’avais écrit un billet sur comment nos croyances pouvaient être à l’origine d’une « descente aux enfers » de certains patients. Mais cette descente aux enfers peut tout aussi bien toucher le thérapeute honnête qui n’arrive pas à soigner la douleur du patient :
Si le patient a toujours mal c’est de la faute du thérapeute qui n’a pas corrigé la bonne dysfonction ou que celui-ci n’a pas fait la bonne manipulation.
Ce mode de prise en charge est à double tranchant : il nourrit l’orgueil spirituel du praticien quand les résultats sont là, et d’autre part en cas d’échec du traitement, cela entretien la culpabilité du praticien qui se dira : « je ne sais pas bien manipuler, je n’ai pas manipulé le bon endroit, je n’ai pas appris la bonne technique, ou encore il me manque les techniques secrètes du dernier gourou à la mode qui arrive à guérir le monde entier avec ses mains magiques ».

Ce billet de blog reprend l’éditorial sorti en juillet 2018 dans le BJSM par Jeremy Lewis et Peter O’Sullivan (1), dont le titre est : « Est-il temps de recadrer la façon dont nous prennons en charge les patients présentant des douleurs musculosquelettiques non-traumatique ? » qui tombe à point nommé.
Cet article soulève certains points cruciaux, dont notamment la souffrance des cliniciens qui n’arrivent plus à faire face à leur échec car nous nous sommes enfermés dans un modèle biomédical de causalité linaire dans lequel « douleur = défaut corporel ».
Voici les points importants de l’article, que je permet d’étoffer avec d’autres références.
- Nos approches actuelles de la prise en charge de la douleur musculo-squelettique échouent
Nous sommes mauvais !!! Bien qu’à titre individuel dans nos cabinets nous soyons certainement les héros de nos patients, quand on regarde les chiffres de ce que coûte la douleur musculosquelettique chronique, c’est du lourd : aux USA c’est plus d’un demi billion (1012) de dollars entre les coûts directs et indirects (2), ce qui fait plus que les coûts combinés du cancer du diabète et des maladies cardiovasculaires !!
Et cela ne s’améliore pas dans le temps : entre 1990 et 2015, les AVI (Années Vécues avec Invalidité) dues aux lombalgies ont augmentés de 54% (3)

Lewis et O’Sullivan soulignent qu’ « aucun diagnostic patho-anatomique peut expliquer de façon cohérente l’expérience douloureuse ou le handicap vécu par un patient dans la majorité des douleurs persistantes non traumatiques » en revenant sur 2 points importants :
1.1 Tout d’abord il y a une prévalence élevée des changements structurels chez des patients asymptomatiques
Il y a beaucoup d’études qui le démontrent (voir schéma ci-dessous) ou encore l’article sur la Nociception et la Douleur
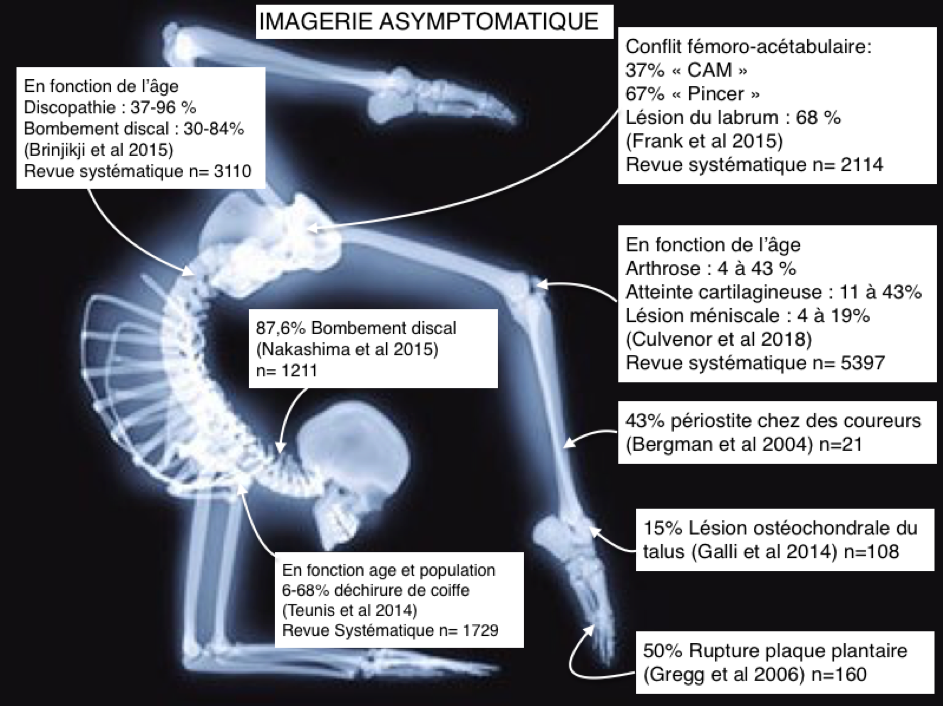
ET POURTANT…Combien de patients se voient affubler de ces diagnostics pour soi-disant expliquer leur douleur ?
Ce type d’information peut amener le patient à croire que son corps est défectueux, endommagé, fragile et a besoin de protection.
Pour exemple une revue systématique (4) utilisant une analyse croisée (33 articles et 10293 patients souffrant de douleur d’épaule) a démontré que :
- Plus il y avait de catastrophisme et de kinésiophobie, plus la douleur et l’invalidité était importante ;
- Et inversement plus le niveau des attentes de guérison et le sentiment d’auto-efficacité étaient élevés, moins la douleur et l’invalidité était élévée.
Ce discours et ces croyances entrainent des comportements de peur-évitement de l’activité et pousse les patients à la recherche d’interventions pour corriger ces défauts structurels : chirurgie, correction posturale, structurelle…
1.2 Nous avons inventé des thérapies pour régler des « problématiques » qui n’existent pas ou qui sont indétectables : lésion primaire, torsion de sacrum, trigger point, MRP, déséquilibre postural… et nous continuons à entretenir ces paradigmes (« correction » de dysfonction, de postural, « rééquilibrage » musculaire) : « La douleur c’est due à une sursollicitation d’une zone hypermobile à cause d’une zone en dysfonction à distance » (le type de phrase que j’entendais encore l’autre jour dans la bouche d’un confrère qui sermonait un étudiant).
Pour plus d’information sur les références à propos de ces inventions vous pouvez lire le billet sur les croyances en thérapie manuelle.
Il n’est pas étonnant que cette mode ai entrainé une augmentation exponentielle des interventions chirurgicales dites « réparatrices » (coiffe des rotateurs, ablation des ménisques, réparation du labrum, tenodèse du biceps, décompression sub-acromiale, prothèse discale, vertébroplastie…), alors que les preuves montrent que ces interventions ne sont pas forcément plus efficaces qu’un placebo (5) (6) (7).
Heureusement qu’il y a des ostéopathes qui prétendent « absorber les hernies discales » (bien évidemment sans aucune preuve à l’appui) pour éviter la chirurgie : une forme de chirurgie psychique (je vous invite à voir la vidéo hilarante de James Randià ce sujet)

Dans un modèle de prise en charge comme celui-ci le patient attend qu’une intervention passive lui procure la guérison sans que ce dernier n’ai besoin de s’impliquer.
- Que pourrions nous apprendre des modèles de prise en charge d’autres maladies chronique non musculosquelettiques ?
« La lombalgie est une affection complexe qui s’accompagne de multiples facteurs contribuant à la douleur et à l’invalidité associée, notamment des facteurs psychologiques, des facteurs sociaux, des facteurs biophysiques, des comorbidités et des mécanismes neurophysiologiques » (8).
Quand cet état d’invalidité devient persistent Lewis et O’Sullivan proposent de les considérer de la même façon que nous aborderons les autres maladies chroniques.
Ils prennent l’exemple du diabète de type 2. Dans ce cas là nous savons que ce sont des stratégies actives qui ciblent les facteurs psychosociaux et les comorbidités. Et même si on peut administrer un traitement (la metformine), l’objectif n’est pas focaliser sur « trouver un traitement » mais plutôt de fournir une stratégie qui en même temps, contrôle le problème et limite l’impact sur le bien-être du patient.
- La nécessité d’une nouvelle approche
Lewis et O’Sullivan proposent d’avoir le même type d’approche que nous avons avec la douleur musculosquelettique, qu’avec les autres conditions chroniques : forte alliance thérapeutique, éducation, hygiène de vie (sommeil, arrêt du tabac, gestion du stress..) dans le but de construire une auto-efficacité chez le patient pour qu’il reprenne le contrôle et qu’il soit responsable de sa santé.
La thérapie manuelle peut être dans ces conditions une aide très utile pour diminuer la douleur, retrouver de la mobilité et redonner confiance au mouvement, mais ce n’est pas le traitement en soi.
Le patient n’est plus vu comme un objet que l’on corrige mais comme un sujet avec lequel on construit une alliance et une interaction afin que celui-ci puisse donner du sens à son symptôme et connecter avec ses propres boites à pharmacies internes.
En recadrant ainsi la prise en charge le patient ne sera plus dans une attente passive d’une intervention magique et cela réduira probablement aussi le stress et le burnout de tous ces cliniciens en échec thérapeutique qui sont incapables de tenir de telles promesses.
- Les opportunités et les freins de cette approche
Nous devons recadrer ce qui est actuellement réalisable en terme de gestion de douleur musculo-squelettique non traumatique en ayant des conversations honnêtes et ouvertes sur le niveau et le type de soin que l’on peut offrir et des résultats que l’on peut en attendre.
Les possibles freins viendront autant des praticiens que des patients.
D’un côté les cliniciens seront confrontés à leur croyance et leur manque de connaissance de la douleur. Mais aussi leur identité professionnelle, les pressions financières pourront être problématiques (on a été formé à « entretenir » le dos des gens en les manipulant plusieurs fois par an et à les rendre dépendant de nos soins).
D’un autre côté c’est aussi un véritable défi d’accepter les croyances et les attentes des patients tout en recadrant leur besoin : arriver à redonner le contrôle de la situation à un patient qui au départ était venu chercher un diagnostic structurel nécessitant d’être réparé.
Enfin le dernier point sur lequel revient l’éditorial est la nécessité que tout le monde soit de la partie (médias, institutions, écoles, politiques…) car aujourd’hui même si la recherche va dans ce sens, si vous allez fureter sur le monde de l’internet ou de la presse à sensation et vous verrez que l’information délivrée par le monde médical/parmédical, ou encore les propositions de formation en matière de douleur : elle est encore traditionnelle avec la promotion des facteurs structurels et biomécaniques.
Si vous souhaitez aller plus loin dans les neurosciences de la douleur un elearning d’une dizaine d’heure de cours est aussi disponible ici en Français
(1) Lewis J, O’Sullivan P. Is it time to reframe how we care for people with non-traumatic musculoskeletal pain? Br J Sports Med 2018;0:1–2. doi:10.1136/bjsports-2018-099198
(2) Institute of Medicine, Committee on Advancing Pain Research, Care and Education. Relieving Pain in America: A Blueprint for Transforming Prevention, Care, Education, and Research. National Academies Press (US), Washington (DC); 2011
(3) Global Burden of Disease, Injury Incidence, Prevalence Collaborators. Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015. Lancet 2016;388: 1545–602.
(4) Martinez-Calderon, J., Struyf, F., Meeus, M., Luque-Suarez, A., The association between pain beliefs and pain intensity and/or disability in people with shoulder pain: A systematic review, Musculoskeletal Science and Practice (2018), doi: 10.1016/j.msksp.2018.06.010.
(5) Louw et al (2016). Sham Surgery in Orthopedics: A Systematic Review of the Literature . Pain Medicine 2016; 0: 1–15
(6) Schrøder CP, et al. Br J Sports Med 2017;0:1–8. doi:10.1136/bjsports-2016-097098
(7) Beard DJ et al Arthroscopic subacromial decompression for subacromial shoulder pain (CSAW): a multicentre, pragmatic, parallel group, placebo-controlled, three-group, randomised surgical trial.Lancet 2018; 391: 329–38
(8) Hartvigsen J, Hancock MJ, Kongsted A, et al.(2018) What low back pain is and why we need to pay attention. Lancet

Je suis ostéopathe, d’abord clinicien et puis mon parcours m’a amener a participer à des projets de recherche et d’enseignement.
A la sortie de mes études, remplies de dogmes thérapeutiques de la SEO (sainte église ostéopathique), je ne savais pas faire grand chose, et je ne comprenais pas pourquoi mes traitements fonctionnaient ou pas. Cette approche ne convenait pas à ma démarche d’analyse critique. J’ai donc choisi de suivre un parcours plus universitaire et je me suis plongé dans l’Evidence Base Medecine en participant à des publications d’articles scientifiques et en travaillant sur des projets de recherches (toujours en cours). Et je me suis rendu compte que comme dans le monde de l’ostéopathie, la médecine était aussi pleines de fausses croyances, et que leur modèle biomédical de la prise en charge de la douleur ne convenait pas vraiment.
C’est dans les neurosciences que j’ai pu enfin trouvé la voie du milieu entre tradition et sciences biomédicales.
Je me suis donc intéressé aux mécanismes neurophysiologiques de la douleur et grâce au courant Australien très en pointe (Robert Elvey, Lorimer Moseley, David Butler, Peter O’sullivan…) j’ai trouvé un intérêt particulier à prendre en charge la douleur sur le modèle bio-psycho-social, en portant un intérêt particulier aux douleurs du nerf (neuropathique). Dans le suivi des travaux d’Elvey, c’est en 2007 que j’ai eu la chance de rencontrer et suivre un élève de Bob Elvey, Philip Moulaert que j’assiste maintenant.
Durant mes différentes formations à l’étranger je me suis rendu compte qu’il y a avait peu de français. Je me suis aussi rendu compte que la langue était un barrage à l’arrivée des découvertes révolutionnaires de ces 15 dernières années, qui sont en train de changer la thérapie manuelle. Je voulais partager cela avec les thérapeutes manuels qui sont intéressés par ces informations mais qui n’ont pas le temps ou la compétence pour s’informer sur le sujet.
Les post sur ce blog auront donc deux buts :
• apporter des informations à jour sur la douleur et la thérapie manuelle,
• susciter l’analyse critique de notre pratique au vu des meilleurs niveaux de preuves disponibles






